Dieses Bett bleibt künftig leer
Ambulant vor stationär: Mit diesem Prinzip ließen sich bei vielen Operationen und Behandlungen Ressourcen sparen. Deshalb ist es in Zeiten von Fachkräftemangel und knappen Kassenfinanzen mehr als überfällig, die Ambulantisierung im Krankenhausbereich voranzutreiben. Wie das zu bewerkstelligen ist, beschreiben Dörte Jäckel, Dr. David Scheller-Kreinsen und Dr. Jürgen Malzahn.
Es fehlt Geld für die Investitionen der Krankenhäuser, die Konzentration von Leistungen kommt nur schleppend voran, Krankenhäuser weiten die Mengen bestimmter Operationen aus ökonomischen Gründen aus: Die Herausforderungen im Krankenhausbereich sind seit vielen Jahren bekannt. Grundsätzliche und ausreichend schnelle Lösungen werden aus politischen Gründen aber immer wieder verschoben. Durch die Covid-Krise und den Fachkräftemangel spitzt sich die Lage kontinuierlich zu. Inzwischen bleibt keine Zeit, die erforderlichen Schritte weiter hinauszuzögern. Insbesondere um dem Personalmangel zu begegnen, müssen jetzt zügig Reformen für die ambulante und stationäre Gesundheitsversorgung auf den Weg gebracht werden, denn eine wirkungsvolle Umsetzung kann nicht über Nacht geschehen.
Versorgung am Bedarf ausrichten.
Die beschriebenen Herausforderungen münden in eine Über- und Fehlversorgung von Patientinnen und Patienten (siehe Abbildung „Herausforderungen in der stationären Versorgung und ihre Folgen“). Zurückzuführen ist die bestehende und sich aktuell weiter verschlechternde Situation letztendlich auf eine Ursache: mangelnde Nachfrageorientierung. Zum einen sind Krankenhausplanung und -finanzierung zu wenig an dem ausgerichtet, was die Bevölkerung braucht. Zum anderen sind die Anreize für Krankenhäuser zu gering, bei entsprechendem Bedarf ambulante Leistungen anzubieten, wenn die Möglichkeit der lukrativeren stationären Behandlung besteht.
Bei stationärer Behandlung besteht ein höheres Risiko, dass sich Patienten mit Krankenhauskeimen infizieren.
Die Notwendigkeit, die Ambulantisierung bislang stationär erbrachter Leistungen voranzutreiben, ist unstrittig. Patientinnen und Patienten stationär zu versorgen, obwohl eine ambulante Behandlung medizinisch genauso gut möglich wäre, ist in Anbetracht der daraus resultierenden nicht bedarfsgerechten Bindung knapper Ressourcen nicht vertretbar. Außerdem besteht bei stationärer Behandlung ein höheres Risiko, dass sich Patienten mit hartnäckigen Krankenhauskeimen infizieren. Durch eine stärkere Ambulantisierung können der Personalbedarf im Krankenhaus reduziert und das vorhandene Personal entlastet werden. Zudem erfordert auch die dramatische Finanzlage der gesetzlichen Krankenversicherung (GKV), Ineffizienzen in der Patientenversorgung zu beseitigen.
Ambulantisierung ist wichtiger Reformbaustein.
Im internationalen Vergleich zeigt sich, dass die Potenziale zur Ambulantisierung in Deutschland bei Weitem nicht ausgeschöpft werden (siehe Tabelle „Deutschland hat viel Potenzial zur Ambulantisierung“). Beispielsweise fanden 2018 in Dänemark nur etwa 13 Prozent der Leistenbruch-Operationen stationär statt. In Deutschland sind es nahezu 100 Prozent, wie Jonas Schreyögg und Ricarda Milstein in einer Expertise für das Bundesgesundheitsministerium zeigten (siehe Lese- und Webtipps).
In den Pandemiejahren 2021 und 2022 waren zudem überproportional starke Fallzahlrückgänge bei ambulant-sensitiven Leistungen und bei bestimmten elektiven (planbaren) Eingriffen wie beispielsweise dem Arthrose-bedingten Hüftgelenkersatz zu verzeichnen. Dies weist auf einen Abbau stationärer Überversorgung hin. Vor diesem Hintergrund ist die Ambulantisierung von stationären Fällen in den Krankenhäusern ein wichtiger Baustein einer Reform. Zwei weitere bedeutsame Reformansätze sind die Verknüpfung von Vorhaltefinanzierung und Krankenhausplanung sowie die Konzentration beim Angebot stationärer Leistungen. Sie finden sich auch in den Empfehlungen der „Regierungskommission für eine moderne und bedarfsgerechte Krankenhausversorgung“ wieder, die seit Anfang Dezember 2022 vorliegen.
Strukturfonds ausreichend ausstatten.
Daneben müssen Lösungen für bestimmte Finanzierungsfragen eine Krankenhausreform flankieren, damit sie wirken kann. Ohne einen mit öffentlichen Mitteln ausreichend ausgestatteten Strukturfonds lässt sich eine moderne qualitätsbasierte Krankenhausstruktur nicht realisieren. Die Investitionskostenfinanzierung ist auf eine dauerhaft belastbare Grundlage zu stellen. Eine Steigerung der ökonomischen Effizienz der Versorgung muss für die Versichertengemeinschaft auf der Beitragsseite spürbar werden. Dies ist unerlässlich, um den aufgrund der demografischen Veränderungen – die Generation der Babyboomer kommt ins Rentenalter – zu erwartenden Beitragssatzanstieg zu dämpfen.

Quelle: eigene Darstellung, angelehnt an Reinhard Busse, 2022
Für die rein stationären Reformaufgaben hat die Regierungskommission einen umfassenden Vorschlag unterbreitet, den Länder und Bund nun diskutieren und auf den Weg bringen sollten. Die Verzahnung von Vorhaltefinanzierung und Planung auf Basis von Leistungsbereichen und -gruppen, wie es beispielsweise auch in Nordrhein-Westfalen geplant ist, scheint bei Unterschieden im Detail grundsätzlich für die meisten Akteure im Gesundheitswesen Teil der Lösung zu sein. Anders verhält es sich bei der Ambulantisierung: Hier gibt es zahlreiche Initiativen, die Stückwerkcharakter haben. Sie sind folglich zu sortieren und zu bewerten.
Prozess mit unklarer Perspektive.
Mit Blick auf das Ziel einer Ambulantisierung von Klinikleistungen ist zwischen operativen und konservativen Leistungen sowie kurzstationären internistischen Fällen zu differenzieren. Hinsichtlich der Vorschläge zur Ambulantisierung operativer Leistungen stellt sich die Frage, ob neben der Definition des Zieles auch die Prämissen zur Zielerreichung berücksichtigt wurden. Offensichtlich ist: Ökonomische Effizienz spielt bestenfalls eine untergeordnete Rolle.
Das IGES-Institut schlägt in seinem Gutachten nach Paragraf 115b Absatz 1a Sozialgesetzbuch (SGB V) vor, den Katalog ambulant durchführbarer Operationen (AOP-Katalog) um 2.500 Prozeduren auszuweiten. Die am 16. Dezember 2022 vom GKV-Spitzenverband, der Deutschen Krankenhausgesellschaft und der Kassenärztlichen Bundesvereinigung vereinbarte Ergänzung fiel mit 208 Prozeduren deutlich geringer aus. Ein Anreiz zur ambulanten Leistungserbringung entsteht zudem allein durch die Ausweitung des Katalogs nicht. Mit dem AOP-Katalog werden zwar Kriterien festgelegt, nach denen ein Krankenhaus sich auch für die stationäre Erbringung der jeweiligen Leistung entscheiden kann. Diese Kriterien sind jedoch derart offen, weitreichend und damit kaum überprüfbar, dass nicht mit einer merklich stärkeren Ausschöpfung der Ambulantisierungspotenziale zu rechnen ist. Außerdem besteht durch das Festhalten an Einzelfallgerechtigkeit in der Vergütung von potenziell ambulanten Fällen das Risiko eines neuen Bürokratieschubs.
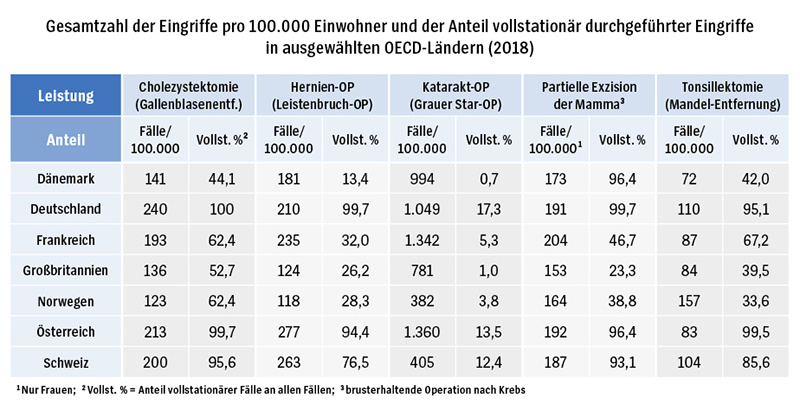
Ein Vergleich mit einigen anderen Staaten in Europa zeigt: Eingriffe wie Gallenblasen-Entfernungen oder Leistenbruch-Operationen finden in Deutschland deutlich häufiger vollstationär statt. So erfolgten im Jahr 2018 hierzulande 100 Prozent der Gallenblasen-Entfernungen vollstationär, während es in Dänemark lediglich 44 Prozent waren.
Quelle: OECD, 2020
Es zeigt sich erneut, dass der AOP-Prozess ohne eine grundlegende Reform des Bundesschiedsamtes keinen signifikanten Beitrag zur Ambulantisierung leisten wird. Die durch das Terminservice- und Versorgungsgesetz eingeführte Schiedsamtsregelung nach Paragraf 89 a SGB V beinhaltet ein Übergewicht der Leistungserbringerinteressen. Die Stimmverteilung in den Entscheidungs- und Schiedsgremien sollte stattdessen analog zu der im Gemeinsamen Bundesausschuss paritätisch sein, um bei fehlender oder nicht fristgerechter Vereinbarung einen sachgerechten Interessenausgleich zu ermöglichen.
Vergütungskonzept hat Webfehler.
Die Bundesregierung hat im Koalitionsvertrag die Einführung von sogenannten Hybrid-DRGs angekündigt, um mit einer sektorengleichen Vergütung „die Ambulantisierung bislang unnötig stationär erbrachter Leistungen zu fördern“. Diesbezüglich wurde im März 2021 das vom Bundesgesundheitsministerium beauftragte Konzept einer sektorengleichen Vergütung veröffentlicht. Darin wurden Leistungen, die sich für eine sektorengleiche Leistungserbringung eignen, identifiziert und Vorschläge für die Umsetzung einer sektorengleichen Vergütung erarbeitet. Ein Anreiz zur Ambulantisierung soll hier wohl durch eine finanzielle Überdeckung ambulanter Leistungen erreicht werden.
Mit dem im Dezember 2022 vom Bundestag verabschiedeten Krankenhaus-Pflegeentlastungsgesetz wird die spezielle sektorengleiche Vergütung nun im neuen Paragrafen 115f SGB V eingeführt. Geregelt wird hier, dass die Vertragspartner, die auch den AOP-Katalog vereinbaren, die konkrete Vergütung und den Leistungskatalog festlegen.
Geschieht dies nicht bis Ende März 2023, wird das Bundesgesundheitsministerium die Vorschriften zur neuen Vergütungsform regeln. Sollte für ambulante Operationen ein Vergütungsniveau deutlich oberhalb der bisherigen Vergütung nach dem Einheitlichen Bewertungsmaßstab (EBM) für vertragsärztliche Leistungen definiert werden, lässt sich die ökonomische Effizienz nicht steigern. Darüber hinaus sind erhebliche Mengenausweitungen im vertragsärztlichen Bereich und Verwerfungen in der EBM-Systematik zu erwarten. Zudem ist fraglich, wie groß der Anreiz zur Ambulantisierung ist, sollte der stationäre Leistungskatalog nicht um die Leistungen der sektorengleichen Vergütung bereinigt werden. Ebenso fraglich ist, welche Rolle daneben der parallele Paragraf 115b-Prozess spielen soll, bei dem die Vergütungen zumindest in der Startphase mutmaßlich geringer ausfallen werden.
AOK schlägt Budgets und Zielwerte vor.
Für die AOK sind die Prämissen einer stärkeren Ambulantisierung klar. Neben dem Ausschluss einer sich verschlechternden Versorgung muss eine Reform zur Ambulantisierung vier Kriterien erfüllen: Die Reformen müssen einfach und schnell umsetzbar sein, zudem die bestehende Komplexität reduzieren, keine neue Bürokratie schaffen sowie die ökonomische Effizienz steigern. Die AOK hat ein Konzept entwickelt, das im Gegensatz zu den bisher vorliegenden Maßnahmen diese Prämissen erfüllt. Das darin enthaltene Anreizsystem für eine stärkere Ambulantisierung verhindert, dass ambulant erbrachte Leistungen übermäßig vergütet werden, ohne dass sich die Strukturen ändern und die Versicherten davon profitieren.

Die Versorgungsplanung muss reformiert werden.
Die AOK schlägt die Einführung eines Ambulantisierungsbudgets für Krankenhäuser vor. Für die Leistungen dieses Budgets werden krankenhausindividuelle Ambulantisierungszielwerte festgelegt. Das heiß konkret, dass jedes Krankenhaus ausgehend vom Status quo in einem Zeitraum von drei Jahren den Anteil ambulanter Leistungserbringung um jeweils zehn Prozent steigern soll (siehe Abbildung „AOK-Konzept zur Ambulantisierung und seine Wirkung“). Welche Behandlungen im Einzelnen ambulant oder stationär erbracht werden, liegt weiterhin in der Entscheidung des einzelnen Krankenhauses. Dadurch entfallen Streitigkeiten darüber, welcher Einzelfall ambulant oder stationär zu erbringen war.
Auf Basis der Zielwerte werden die Leistungen anteilig ambulant beziehungsweise stationär vergütet. Die von jedem einzelnen Krankenhaus realisierte Ambulantisierung kann in den Budgetverhandlungen auf Basis der Ist-Daten des Vorjahres pro Krankenhaus ermittelt werden. In Abhängigkeit der abgerechneten Behandlungen wird bei der folgenden Budgetverhandlung ein Ausgleich vorgenommen.
Das Konzept ist einfach und schnell umzusetzen.
Um lange Debatten über den Leistungskatalog und eine jahrelange Entwicklung eines eigenen Vergütungssystems zu vermeiden, setzt das Konzept auf den Leistungen des AOP-Katalogs und bezüglich der Vergütung auf den etablierten Systemen auf. Konkret schlägt die AOK vor, sich auf die Leistungsbereiche aus dem Gutachten nach Jonas Schreyögg und Ricarda Milstein (siehe Lese- und Webtipps) zu fokussieren, die Teil des AOP-Katalogs sind. Sie weisen einen geringen medizinischen Schweregrad und eine kurze Verweildauer auf. Zudem sind sie durch ein hohes stationäres Fallzahlvolumen charakterisiert.
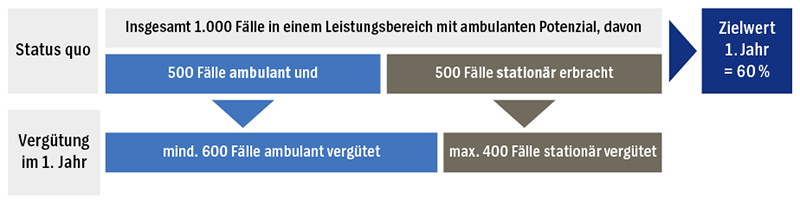
Die AOK schlägt die Einführung eines Ambulantisierungsbudgets für Krankenhäuser vor. Für die Leistungen dieses Budgets werden krankenhausindividuelle Zielwerte festgelegt: Ausgehend vom Status quo sollen die Häuser in einem Zeitraum von drei Jahren den Anteil ambulanter Leistungserbringung um jeweils zehn Prozent steigern. Von insgesamt 1.000 Fällen mit ambulantem Potenzial, von denen im Status quo 500 ambulant erbracht und entsprechend vergütet wurden, werden im ersten Jahr nach Einführung des Budgets mindestens 600 ambulant vergütet.
Quelle: eigene Darstellung, angelehnt an Augurzky et al., 2019
Die Autoren definieren in dem Gutachten Kriterien für Fälle, die aufgrund ihrer weiteren Eigenschaften als – zumindest kurzfristig – nicht ambulantisierbar gelten. Mit dem Ziel der schnellen Realisierung von Ambulantisierungspotenzialen bezieht sich der AOK-Vorschlag auf die 30 Leistungsbereiche, für die die Autoren die höchsten Fallzahlen identifiziert haben. Dazu gehören beispielsweise die Arteriographie (radiologische Darstellung von Engstellen oder Verschlüssen in Schlagadern), Hernien-(Leistenbruch-)Operationen, Linksherz-Katheter- und Arthroskopische Untersuchungen sowie die diagnostische Koloskopie (Darmspiegelung).
Die Anwendung von Zielwerten entlastet zudem die Abrechnungsprüfung. Im Gegensatz zu anderen aktuell vorliegenden Ideen ist das AOK-Konzept daher einfach und schnell umsetzbar. Neben der Einführung des Ambulantisierungsbudgets umfasst der AOK-Vorschlag auch einen Ambulantisierungsfonds der öffentlichen Hand. Dieser soll für Investitionen in den Aufbau von ambulanten Strukturen an Kliniken dienen.
Ambulantisierung konservativer internistischer Leistungen.
Neben der Ambulantisierung operativer Leistungen rückt in Anbetracht der steigenden Zahl älterer Patientinnen und Patienten auch die Ambulantisierung konservativer internistischer Leistungen in den Fokus. Aufgrund ihrer Vorerkrankungen und Immobilität erfolgt bei dieser Patientengruppe häufig (zum Beispiel bei fieberhaften Infekten) eine vollstationäre Behandlung in einem Akutkrankenhaus, obwohl eigentlich eine niedrigschwellige pflegerische und ärztliche Rund-um-die-Uhr-Beobachtung und gegebenenfalls Versorgung bedarfsgerecht wäre.
Langfristiges Ziel muss eine sektorenunabhängige Versorgung sein.
Gleichzeitig wird die Ambulantisierung operativer Leistungen sowie die von der Regierungskommission angestrebte Leistungskonzentration in größerem Umfang vollstationäre Behandlungskapazitäten entbehrlich machen. Bereits jetzt können immer mehr kleine Krankenhäuser unter qualitativen und wirtschaftlichen Gesichtspunkten nicht mehr bedarfsgerecht betrieben werden.
Beitrag zur wohnortnahen Versorgung.
Die Regierungskommission schlägt im Rahmen der Implementierung von Versorgungsstufen die Definition des „Level 1i“ als niedrigste Stufe vor. Diese soll eine integrierte ambulant/stationäre Grundversorgung umfassen. Da die Akutpflege hier im Vordergrund steht, sollen die Kliniken gegebenenfalls mit pflegerischer Leitung besetzt sein können. Der stationäre und der ambulante Sektor sollen durch die Schaffung dieses Levels näher zusammenwachsen.
Dieser Vorschlag setzt die richtigen Signale für eine sektorenübergreifende Versorgung. Bei adäquater Ausgestaltung kann die Umsetzung der Level 1i-Kliniken einen Beitrag zur wohnortnahen Versorgung leisten und aus Sicht der AOK auch eine Perspektive für die Umwandlung von „kleinen“ Krankenhäusern bieten. Das Motto muss lauten „High Care – Low Tech“, also viel pflegerische Zuwendung und wenig Apparatemedizin. Der Fokus sollte auf Krankenhäusern liegen, die perspektivisch kein „klassisches“ vollstationäres Leistungsspektrum anbieten können, gleichzeitig aber eine Nachfrage nach einem intermediären Zugang zur konservativen medizinischen Versorgung für oben prototypisch skizzierte Fallkonstellationen besteht.
Sektorengrenzen überwinden.
Gefragt ist ein stimmiges Gesamtkonzept, bei dem die Ambulantisierung operativer Leistungen und die ambulante Erbringung konservativer Leistungen mit der Transformation vollstationärer Kapazitäten ineinandergreifen. Langfristiges Ziel muss eine sektorenunabhängige Versorgung sein, bei der die vertragsärztliche Leistungserbringung und das Angebot der Krankenhäuser gemeinsam betrachtet werden und so ein ausgewogenes Angebot ambulanter Leistungserbringung in den einzelnen Regionen sichergestellt wird.
- Jonas Schreyögg, Ricarda Milstein: Identifizierung einer initialen Auswahl von Leistungsbereichen für eine sektorengleiche Vergütung. Im Auftrag des Bundesgesundheitsministeriums, 2021. Download
- AOK-Bundesverband: Dossier „Krankenhaus“
- Wissenschaftliches Institut der AOK: Erneut starke Einbrüche bei Darmkrebs-Operationen in der Omikron-Welle. Pressemitteilung vom 8.9.2022.
- Regierungskommission für eine moderne und bedarfsgerechte Krankenhausversorgung: Grundlegende Reform der Krankenhausvergütung. 2022. Download
- Alexander Geissler et al.: Ambulante Leistungen von Krankenhäusern im europäischen Vergleich. In: Krankenhaus-Report 2016. Download
Um dies zu erreichen, braucht es zum einen ein sektorengleiches und anreizkompatibles Vergütungssystem, welches wiederum ein ausgewogenes Konfliktlösungssystem mit paritätischer Stimmverteilung zwischen Leistungserbringern und Kostenträgern voraussetzt.
Versorgungsaufträge regional ausgestalten.
Zum anderen muss die Versorgungsplanung reformiert werden. Um die Sektorengrenzen zu überwinden, darf sich die Versorgungsplanung und Sicherstellung nicht mehr an Sektorengrenzen, Arztsitzen und Bettenzahlen orientieren, sondern muss am Versorgungsbedarf und an Leistungsgruppen ausgerichtet sein. Für ein ausgewogenes Angebot müssen die Versorgungsaufträge langfristig regional ausgestaltet werden. Im Rahmen dieser reformierten Versorgungsplanung kann die Umwidmung von stationären in ambulante Versorgungskapazitäten über die Vergabe von definierten Versorgungsaufträgen gesteuert werden.